外科・消化器外科・小児外科・乳腺外科
外科・消化器外科・小児外科・乳腺外科の紹介
外科・乳腺外科・小児外科では2023年4月現在、顧問を筆頭に、副院長1名、部長2名、医長4名、医員5名の計13名で診療に従事しています。外科では消化管、肝胆膵、乳腺などの専門性を必要とするがん治療から、胆石、ソケイヘルニア、痔核などの良性疾患、虫垂炎、胆嚢炎、腸閉塞、外傷などの救急疾患を担当し、乳腺外科では乳がんを中心に手術・抗がん剤・放射線治療を使って最新のガイドラインに従って治療しています。非常勤の小児外科専門医、血管外科専門医を配し幅広い領域の疾患に対し外科治療を担当しています。常勤の消化器外科専門医7名、乳腺外科専門医を1名そろえ、どの分野でも盲点がなく最新の治療を提供できるよう日夜診療に従事しています。
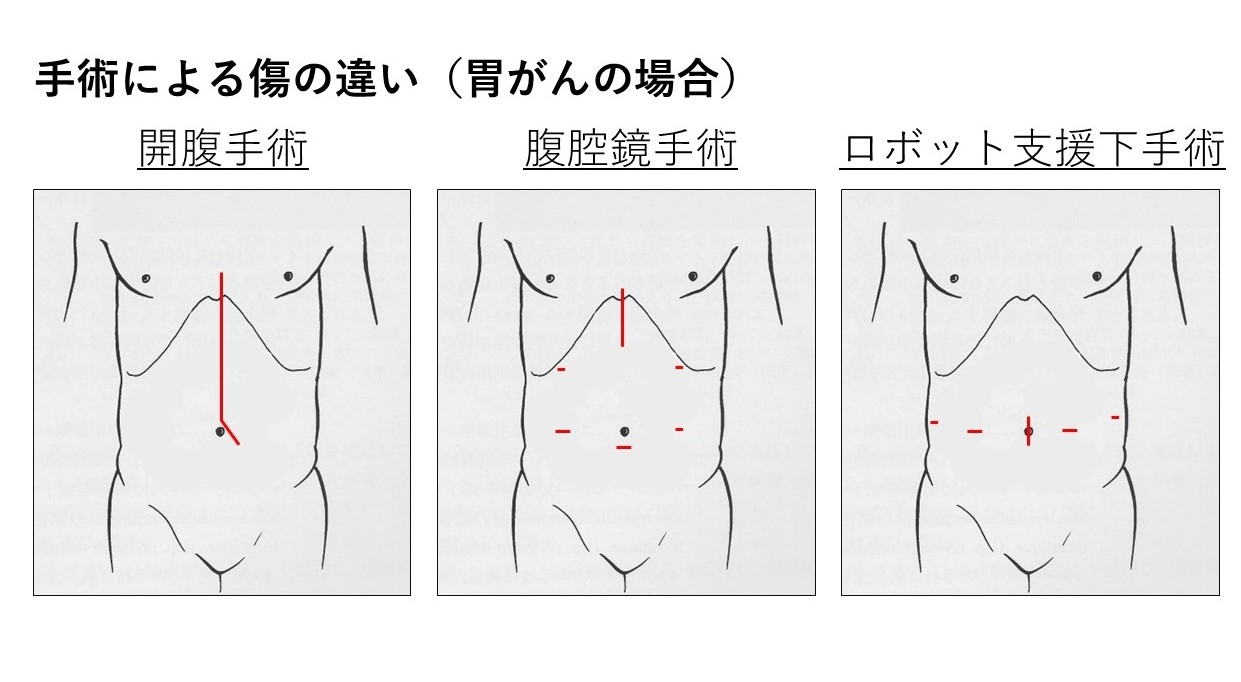
当外科の特色として手術件数の多さが挙げられ、全国でもトップクラスの件数を誇っています。地域がん診療拠点病院(高度型)に認定されていますので消化器・乳がん手術件数はもとより、緊急手術も多く昼夜問わず対応しています。高齢化社会の現在、80歳をこえる患者さん、心臓や肺などに合併症を抱える患者さんも明らかに増加してきておりますが、このような方々にも各科の医師・コメディカルとの連携を密にし、安全で可不足ない治療を行うよう努めています。
現在当外科では腹腔鏡手術(ラパロあるいは内視鏡手術ともいう)に重点を置いた外科治療を行っています。特に胃癌、大腸癌では進行癌をのぞく初期から中期の癌に対して積極的に腹腔鏡手術を施行しています。2022年12月までに、腹腔鏡下胃切除が1001例、大腸切除が1427例あり、今後さらなる症例の増加によって手術自体の安全性も担保されます(手術の安全性は症例数に比例すると言われています)。患者さんは目立たない傷(最大で7cm)、術後の早期回復に満足されています。また当院の十八番の肝胆膵がんの手術も厳格な適応の元、早期のがん、あるいは前がん病変に腹腔鏡下手術をとりいれて患者さんの負担の軽減に努めています。食道癌はほぼ全症例で腹腔鏡/胸腔鏡を用いた手術を行っていますし、最近は下部直腸癌に対して腹腔鏡下ISR(超低位直腸切除、括約筋温存吻合術)を導入して、従来なら人工肛門になっていた患者さんを人工肛門から解放して肛門機能を温存する術式にも取り組んでいます。
当科では腹腔鏡下そけいヘルニア根治術(TAPP)を積極的に導入しています(詳細は内視鏡手術センター参照)。当院には岐阜県内で唯一の日本ヘルニア学会評議員が在職してヘルニア治療を先導しています。2012年11月から開始して2022年12月までに1288症例を経験しました。全身麻酔で平均手術時間40分、入院は現在は2泊3日です。現在までに再発は1例のみで安定した術式といえます。従来法(メッシュプラグ法)に比べて痛みが少なく、かつ傷が目立たないので美容上も推奨されます。今後はそけいヘルニア手術の標準術式になると考えています。
2016年7月1日腹腔鏡下膵頭十二指腸切除術の施設基準をクリアしました.
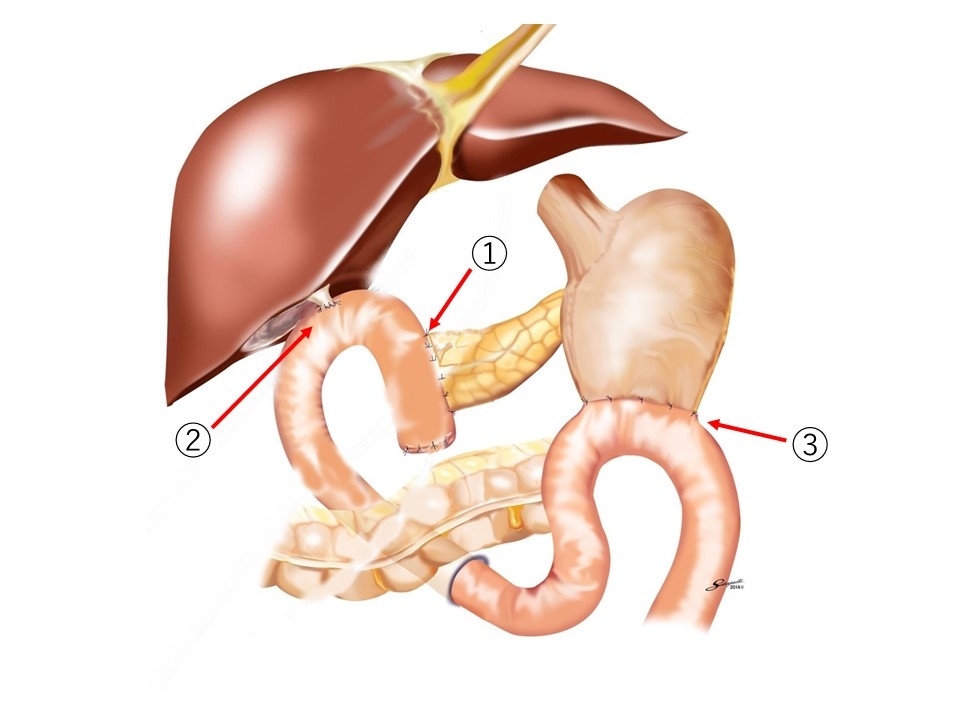
腹腔鏡下膵頭十二指腸切除術(ラパPD)を2016年7月から始め2022年12月までに118例経験しました。年間20例ほどですが当院では開腹を含めたPDを50例前後毎年行っているので4割の頻度です。ただ同期間の登録症例数は日本全国でもトップ3に入っています.当初は安全性と効率性のため膵空腸吻合、十二指腸あるいは胃空腸吻合は正中の7cmの開腹創から行い、切除から胆管空腸吻合までを腹腔鏡下に行っていましたが、現在は完全腹腔鏡下にすべての再建を腹腔鏡下に行っています。重篤な合併症なく、100例の平均手術時間は4時間49分(196~419分)で、出血量213g(5~1900g)、入院期間22日(12~57日)。膵液ろうの頻度は22%で開腹PDと同等です。当院では術者を手術経験豊富なエキスパート(開腹PDを300例以上,腹腔鏡手術(ラパ胆以外の)300例以上の執刀経験)のみに限定しているので、術式の安定と手術時間の短縮を得ています。本術式は未だ限られた施設でしか受けられませんが、その低侵襲性は明らかであり、特に膵頭部にできた良性から低悪性度腫瘍(インスリノーマに代表されるPNETや、IPMNなどの膵のう胞性疾患,早期の十二指腸乳頭部癌,一部の下部胆管がん)は良い適応であり、現在は血管浸潤のない通常型膵癌にも適応を広げています。高度型がん拠点病院として疾患の状況に応じて開腹PDとラパPDが適切に選択されることが重要であると考えています。
ラパPD完成図(①膵空腸吻合②胆管空腸吻合③胃空腸吻合)
2016年度診療報酬改定にて腹腔鏡手術の大幅な改定が行われ,特に肝胆膵領域は今まで認めていなかった肝臓の区域切除(2区域から3区域切除までの拡大手術を含む)や,比較的悪性度の低い膵頭部腫瘍に対する腹腔鏡下膵頭十二指腸切除術が新たに保険収載されることになりました.これまでは肝臓では肝部分切除や外側区域切除などの限られた術式のみが認められ,膵臓領域では膵体尾部脾切除などの比較的容易な手術が保険適応でした.外科では膵頭十二指腸切除術が最近は年間50例以上・肝切除が90例以上あり(当外科は2008年から日本肝胆膵外科学会より高度技能医修練施設Aに認定されています),この分野での経験が数多くあります.豊富な症例数が安全性を担保し,さらに腹腔鏡手術を行うための知識・技術を開腹手術から学ぶことで両手術の利点が生かされると考えています.患者一人一人にあった術式を選択することがこれからの外科医の責任であると信じています.
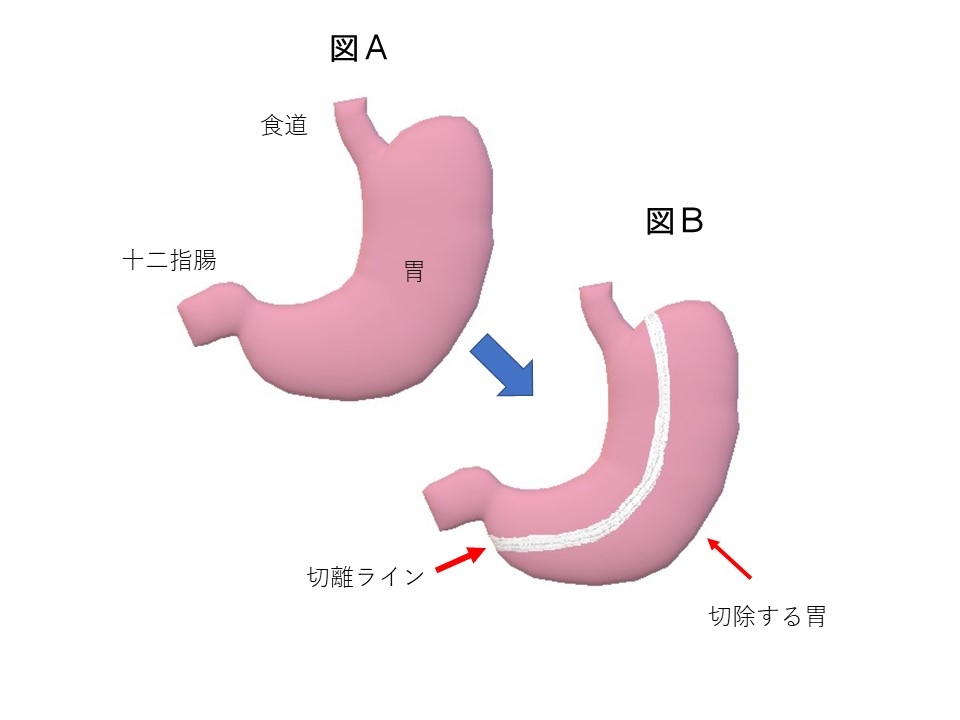
減量手術(腹腔鏡下スリーブ状胃切除術)を保険診療で施行しています。
病的肥満(Body Mass Index(BMI)35kg/m2以上)に対する手術治療は、Bariatric and metabolic surgery(減量・肥満・代謝手術)として、欧米を中心に広がっている標準的な治療法です。日本では肥満以上に糖尿病に対する新治療法としての意義が大きいと考えられています.本手術は岐阜県では当院しか行っておらず全国的に見ても新分野の糖尿病を有する肥満患者さんに対する機能改善術式です.本手術によって、過剰体重の50-80%を長期的に減らすとともに、糖尿病、脂質異常症、高血圧、睡眠時無呼吸症候群などに対する高い治療効果も期待されます。当院は、腹腔鏡下スリーブ状胃切除術の施設基準をクリアしていますので、保険診療での治療が可能です。入院期間は約10日間です。この手術によって多くの患者さんに、減量による生活の質の改善、合併疾患の改善がもたらされることが期待されます。手術は腹腔鏡下に胃の大弯側を切除する(図AからBへ)ことで食事量を減少させ,食欲をコントロールします.
2019年1月1日 日本食道学会食道外科専門医認定施設に認定されました。
当院には、食道癌治療を専門とする食道外科専門医2名が在籍しています(全国261名、岐阜県6名)。この度、日本食道学会食道外科専門医認定施設に認定されました。岐阜県下では当院を含め3施設しかありません。これまでの食道癌の治療実績が評価されたと考えています。
食道癌の治療には、手術療法、内視鏡的切除、放射線療法、化学療法など多彩な治療があり、治療経験が豊富な施設にかかることがとても大切です。当院では食道切除は胸腔鏡下に施行し、より安全に、そして、患者さんに負担の少ない手術を心がけています。また、高度進行がん、再発症例などのあらゆる食道癌症例に対しても、放射線療法・化学療法などと組み合わせた集学的治療により治療成績を向上させています。
ロボット支援下内視鏡手術
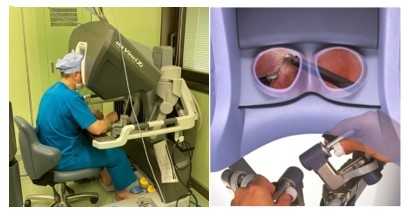
大垣市民病院では、直腸がん、胃がんに対して手術支援ロボットda Vinci(ダヴィンチ)によるロボット支援下内視鏡手術を施行しています。
1. ロボット支援下内視鏡手術とは
 |
ロボット支援下内視鏡手術はda Vinci Surgical System(ダヴィンチ)を用いて行う低侵襲手術です。従来の内視鏡手術(腹腔鏡・胸腔鏡手術)では人間の手で直線的な機器を操って手術を行なっていましたが、ダビンチの鉗子は、どの方向にも曲げることができるので複雑かつ繊細な動きを要する手術が可能となります。さらに、高倍率3D HD手術画像と手ぶれ補正により、安定した自然な動きで繊細な手術が可能です。(ダヴィンチは必ず執刀医により操作され、ロボットが勝手に動くことはありません。)詳細はロボット支援手術のホームページをご覧ください。 |
2. 直腸がん・胃がん
直腸がんに対しては2022年7月から、胃がんに対しては2022年10月からにロボット支援下内視鏡手術を施行しています。
大垣市民病院の外科では他臓器合併切除や血管合併切除が必要な高度進行癌に対しては開腹手術により確実かつ安全に切除を行い、その他の消化器、肝胆膵領域のがん全般に対しては腹腔鏡・胸腔鏡下手術による低侵襲手術を行っています。

 |
ロボット支援下手術は、超低位直腸癌に対する低位前方切除術や胃癌・食道胃接合部癌に対する胃全摘術を中心に行っています。超低位の直腸がんの手術では肛門括約筋(肛門を締めて大便が漏れないようにする筋肉)や自律神経(排尿・排便・性機能を調節する神経)を確実に温存する必要があり、もしこれらに傷がつくと、大便が漏れたり、尿を自力で出せなくなったり、性機能が喪失したり、さらには |
人工肛門を余儀なくされることもあります。食道胃接合部癌に対する手術では、がんが縦隔内(胸の中)のリンパ節まで転移を起こしうるため縦隔内のリンパ節まで確実に切除を行い、さらに縦隔内で食道と小腸を安全かつ確実に吻合する必要があります。
 |
ロボット支援下手術では、これらの精密な手術操作が可能となり、従来の腹腔鏡手術では困難であった超低位直腸癌に対する肛門温存や、進行食道胃接合部癌に対しても低侵襲な手術が可能と考えられます。 |
3. ダヴィンチによるロボット支援手術の費用負担
胃がん・直腸がんに対するダヴィンチを用いた手術は保険診療で行なっています。入院・手術に関わる費用は年齢や年収、健康保険制度によって異なりますのでお問い合わせください。その他の消化器がんについても順次対応していく予定です。
基本方針
- 当院の基本理念に従い、患者中心の外科医療を行います。
- 救急疾患が多いため、患者さんの状態に合わせた医療を優先し、無駄な検査、不必要に長い入院期間を徹底して排除し、患者さんが喜んで退院できるように努力します。
- その基礎となる画像診断、緊急手術を含めた早期治療を外科医・コメディカル全員の共通意識のもと、一丸となって取り組みます。
スタッフ紹介
- 金岡 祐次

| 役職 | 顧問 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 1984年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本肝胆膵外科学会 名古屋大学臨床教授 認定ICD FCCSコース取得 |
| 専門分野 | 肝胆膵腹腔鏡手術(ラパPD、ラパ肝切除)・ 血管合併切除を要する拡大手術 |
- 前田 敦行

| 役職 | 副院長 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 1989年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本消化器病学会 日本内視鏡外科学会評議員・技術認定医(肝臓) 日本肝胆膵外科学会評議員・高度技術指導医 日本がん治療認定医機構がん治療認定医 日本医師会認定産業医 ICDドクター FCCSコース取得 |
| 専門分野 | 肝胆膵・消化器外科・腹腔鏡手術(ラパPDを含めたラパ全般) |
- 亀井 桂太郎

| 役職 | 乳腺外科部長 |
|---|---|
| 卒業大学名 医師免許取得年 |
山梨医科大学 1988年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本乳癌学会 日本臨床腫瘍学会 日本乳房オンコプラスティックサージャリー学会評議員 日本超音波医学会評議員 日本乳腺甲状腺超音波医学会理事 マンモグラフィ読影認定医(A) |
| 専門分野 | 乳がんの外科・化学療法 |
- 高山 祐一

| 役職 | 外科部長 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 1995年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本消化器病学会 日本内視鏡外科学会評議員・技術認定医(胆道) 日本ヘルニア学会評議員 日本ヘルニア学会東海地方会代表世話人 日本腹部救急学会評議員 日本胃癌学会評議員 名古屋大学医学部臨床講師 |
| 専門分野 | 胃・大腸手術などの消化器外科・腹腔鏡手術 |
- 高橋 崇真

| 役職 | 外科医長 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2001年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本食道学会食道外科専門医 日本内視鏡外科学会技術認定医(胃) 日本感染症学会感染症専門医 |
| 専門分野 | 食道がん手術・減量・糖尿病外科・腹腔鏡手術 |
- 青山 広希
| 役職 | 外科医長 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2007年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 |
| 専門分野 |
- 高橋 大五郎

| 役職 | 外科医長 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2007年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本消化器病学会 日本肝臓学会 日本肝胆膵外科学会高度技能専門医 日本がん治療認定医機構がん治療認定医 日本腹部救急医学会認定医 ICDドクター 消化器がん外科治療認定医 乳腺認定医 |
| 専門分野 |
- 細井 敬泰
| 役職 | 外科医長 |
|---|---|
| 卒業大学名 医師免許取得年 |
藤田医科大学 2008年 |
| 専門医資格(その他) | 日本外科学会 日本消化器外科学会 日本食道学会食道外科専門医 日本内視鏡外科学会技術認定医(食道) |
| 専門分野 | 消化器外科 食道がん手術 胸腔鏡・腹腔鏡手術 |
- 加藤 真司

| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
岐阜大学 2016年 |
| 専門医資格(その他) | 日本外科学会 マンモグラフィ読影認定医 |
| 専門分野 | 一般外科 |
- 山本 亮
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2018年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 山川 ありさ
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
愛知医科大学 2018年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 下山 貴之

| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
福井大学 2018年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 尾﨑 航太郎

| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2019年 |
| 専門医資格(その他) | マンモグラフィ読影認定医 |
| 専門分野 | 一般外科 |
- 島田 卓人
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
筑波大学 2019年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 髙木 敦仁
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
金沢大学 2020年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 川村 一生
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
東北医科薬科大学 2022年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
- 東島 弘樹
| 役職 | 外科医員 |
|---|---|
| 卒業大学名 医師免許取得年 |
名古屋大学 2022年 |
| 専門医資格(その他) | |
| 専門分野 | 一般外科 |
手術症例
診療実績
当外科は1日約200人の外来診察、年間約2,000件の手術件数と74床のベッド数をもち、2023年の全身麻酔での手術件数は1510件でした.
| 2023年 | 2022年 | 2021年 | |
|---|---|---|---|
| 虫垂炎手術 | 104(65) | 138(0) | 144(2) |
| 小児ヘルニア手術 | 45 | 36 | 46 |
| 大人ヘルニア手術 | 243(142) | 296(158) | 270(137) |
| 胆石手術(胆のう摘出など) | 292(267) | 276(243) | 301(243) |
| 腸閉そく手術 | 63(6) | 80(4) | 56 |
| 胃切除 | 105(40)21 | 138(75)5 | 112(60) |
| 結腸切除 | 164(64) | 180(68) | 162(82) |
| 直腸切除 | 103(49)7 | 126(68)7 | 131(67) |
| 食道切除 | 20(10)10 | 19(17) | 19(17) |
| 乳房切除 | 141 | 167 | 171 |
| 膵頭十二指腸切除 | 25(8) | 43(18) | 41(20) |
| 膵体尾部切除(膵腫瘍に対する) | 18(7) | 19(7) | 25(14) |
| 肝切除(肝がん) | 62(42) | 78(53) | 68(52) |
| 肝切除(胆道がん) | 12(0) | 16(0) | 13(0) |
| 副腎手術 | 3(2) | 3(1) | 2(2) |
| 脾臓摘出 | 4(3) | 3(0) | 5(2) |
| 下肢静脈瘤切除 | 52 | 44 | 18 |
| 小児全身麻酔手術(ヘルニア以外) | 9(0) | 14(0) | 10(0) |
上記以外の手術件数は割愛しました。
カッコ内は腹腔鏡下手術症例数です(内視鏡手術センター参照)。アンダーラインはロボット手術です。
学会発表
当科の伝統は手術の忙しさに埋没せず、論文作成/学会発表等の研究活動を積極的に行うことです。特に最近は国際学会へ果敢に挑戦して最新の外科医療、未来に目を向けた日常診療を行うよう心がけています。最近の学術活動を表に示します。また、最近の論文の詳細については別紙をご覧ください。
論文数のカッコ内は英語論文を指します。
| 2023年 | 2022年 | 2021年 | |
|---|---|---|---|
| 国内学会発表数(研究会含む) | 59 | 71 | 73 |
| 国際学会発表数 | 2 | 1 | 0 |
| 論文数 | 17(2) | 12(4) | 8(5) |
主要ながんの治療成績
国内のがんセンターを中心に治療成績の公表が行われる中、当外科も主だった癌腫の最新の治療成績をまとめました。Clinical Indicator(あるいはQuality Indicatorともいう)として治療成績を公表することは公正な医療を行う上で必要と考えています。外科では以前からUICC(Union for International Cancer Control)の国際基準のもとでステージ分類(癌の進行度)を行っていて、いわゆる日本独自の癌取扱規約にもとずくステージ分類とは異なるので注意が必要です。また、外科では手術例に限って治療成績をまとめたので、抗がん剤治療、放射線治療、あるいは無治療例などすべてのがんの生存率を反映していないことも留意点です。
各種がんの生存率/在院死亡率
外科の1日
- カンファレンス
月曜から金曜日までの平日は毎日検討会を行います(下記表参照)。症例検討会は月・木曜日の毎週2回行い、外科医全員で手術予定の患者さんの状態・画像を把握し、個々の症例に応じた治療法を検討します。火曜日の英語論文抄読会では外科治療の内容を中心に世界の最新の見聞・手術手技を紹介し勉強しています。水曜日の病理検討会では、肝胆膵症例を中心に術前の画像、手術、病理、予後を詳細に再検討し、次の診療につなげるようにしております。金曜日の術式検討会ではその週に行われた定型的なものから珍しいものまで、いろいろな手術を若手外科医が提示し手術方法の確認と認識を深めています。また曜日を問わず外来、病棟の問題症例を提示し全員で治療方針を検討しています。この1時間は若手外科医の教育およびレベルアップをはかる場としてもとても重要な時間となっています。 - 外来
毎朝8:30からは12:00までの午前中は外来、病棟、検査、手術にわかれ、午後からは外来・病棟の担当者各1名以外は全員手術を担当します。午前中は毎日1診から5診までの5枠で外来診療しています。午後は毎日一般外来ひと枠と、曜日によって乳腺、小児外科、血管外科の専門外来を開いています。詳しくは外来診療担当表をご覧ください。 - 病棟回診
午前中の病棟回診は院長、部長、医長がそれぞれの曜日のチームリーダーとなり、数名の若手医師とともに病棟全患者の回診を行っています。当外科では複数主治医制を導入しています。『チーム医療』の実践が目的で、上級医が若手外科医と直接ベッドサイドで診察することにより、一定のレベルを保った診察が可能となり、急変している患者さんを見落とさないよう、実際の診療が順調に執り行われているかなどを毎日全員でチェックしております。
| 月 | 火 | 水 | 木 | 金 | |
|---|---|---|---|---|---|
| カンファレンス | 症例検討会 | 英語論文 抄読会 | 病理検討会 | 症例検討会 | 術式検討会 |
各疾患の治療方針
A. 救急疾患
1. 腸閉塞(イレウス)
腸閉塞とは何らかの原因により腸管内容の通過障害をきたした病態をいいます。腸閉塞はまず機械的通過障害による機械的と、腸管の運動が侵された機能的イレウスとに大別されます。さらに機械的イレウスは、腸管内腔が癒着や腫瘍によって機械的に閉塞されますが、腸管への血流障害を伴わない単純性イレウス(閉塞性イレウス)、腸管への血流障害を伴う複雑性イレウス(絞扼性イレウス)に分類され、絞扼性イレウスは緊急手術が必要になります。イレウスの大半は癒着によるイレウスですが、ほとんどの症例で手術は必要なく、絶食・補液・減圧することで改善します。
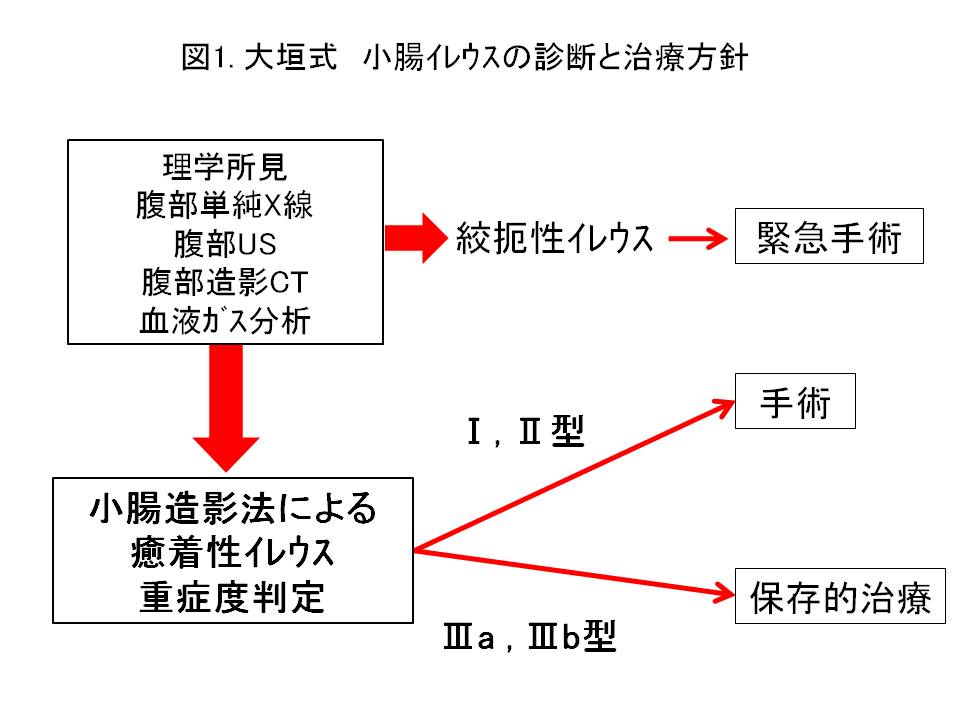
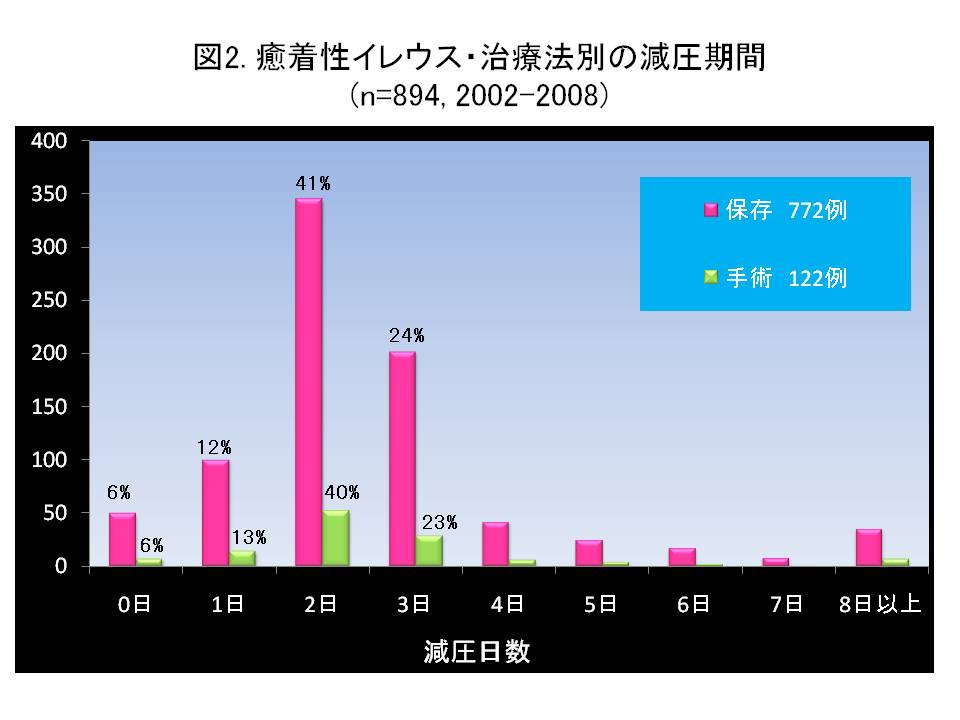
当外科ではイレウスの診断と治療を兼ね、また絞扼性イレウスの早期発見のために『大垣式』と呼ばれる治療法を20年来続けてきています(図1)。入院時に腹部造影CT検査を施行、閉塞部位を同定し腸管内の貯留液、腹水のCT値を測定します。癒着性イレウスと診断した場合、胃管(鼻から胃までのチューブ)を挿入し胃腸内の内容物を外に吸い出します。翌日、ガストログラフィンという造影剤を流し腹部レントゲンを経時的に撮影し大腸まで造影剤が流れるか否かを判断します。その流れ具合によりGrade分類(I~IIIb)し手術が必要かどうかを判断します。この方法により鼻からチューブを挿入する時間を短縮でき(図2)、また絞扼性イレウスの早期発見・治療が可能となります。
2. 胆石症
症状のほとんどない方、軽い方にはキズの小さい腹腔鏡下胆嚢摘出術をお勧めしていますが、発熱を伴い腹痛などの症状が強く急性胆嚢炎を呈している方は緊急手術を行っています。この場合、基本的にはおなかを開ける従来からの開腹胆嚢摘出術を行っておりますが、最近では症例によって腹腔鏡を使うこともあります。
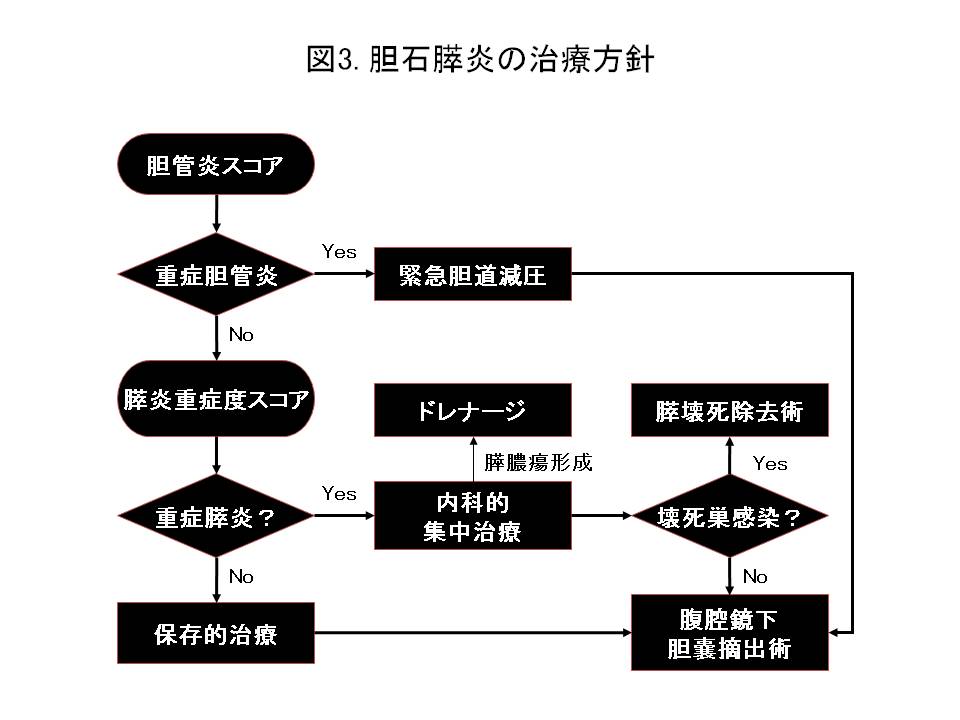
また胆石が胆嚢管を経由して総胆管内に落ちるいわゆる『落下結石』もしばしば遭遇します。これを総胆管結石といいますが、胆管の出口である十二指腸乳頭部にひっかかると胆管炎や膵炎をおこし重症化することがあります。この場合、基本的には内視鏡的治療(消化器科)を優先し石を取り除いた後に胆石の手術を行う方針としていますが、重症度に応じ消化器科と連携して治療を行っております(図3)。
B. 悪性疾患の治療方針
1. 食道がん
食道がんの治療は各種検査の結果を総合的に評価して、がんの進展度と全身状態から治療法を決めます。大きく分けて、4つの治療法があります。それは、内視鏡治療、手術、放射線治療と抗がん剤の治療です。ある程度進行したがんでは、外科療法、放射線療法、化学療法を組み合わせてこれらの特徴を生かした集学的治療も行われます。当外科では右開胸開腹食道亜全摘、2領域郭清を行っています。切除後は基本的に胃を管状にして(胃管といいます)引き上げて残っている食道とつなぎます(胃管再建、胸腔内吻合)。最近は腹腔鏡を利用して極力小さな傷で患者負担を減らす努力をしています。この場合,腹部に6ポート,胸部に4ポートで,傷は右胸部に5cm(最大7cm)あるのみです。
食道がんの手術は合併症を起こすことが多く、その代表的なものは肺炎、縫合不全(つなぎめのほころび)、肝・腎・心障害です。これらの合併症が死につながる率、すなわち手術死亡率(手術後1ヵ月以内に死亡する割合)は2~3%と決して低い数値ではありません。すべての外科手術でいえることですが、安全で確実なうえに、患者さんの負担をできるだけ少なくするためにはやい手術を心がけており、体位変 換などに工夫をしています。
進行・再発食道癌にはTS-1+シスプラチンによる化学療法を行っています。また放射線療法も併用することがあります。
2. 胃がん
胃がん治療はその発生部位と進行度により決められます。胃の粘膜内にとどまる小さながんには手術ではなく内視鏡的治療(EMR、ESD)が可能であります。それ以外の大半の胃がんは手術療法が最も有効で標準的な治療です。がんの部位によって体部、幽門部のものには幽門側胃切除を、噴門部の早期癌には噴門側胃切除を、全体に拡がっているもの、噴門部の進行がんに対しては胃全摘を選択し、すべての術式でリンパ節郭清も施行しています。また近接する膵臓に浸潤している場合はその部位により膵頭十二指腸切除、膵体尾部切除も積極的に行っております。最近は早期癌に対しては通常の開腹手術よりも小さなキズで行える腹腔鏡補助下胃切除を導入し良好な成績をおさめています。
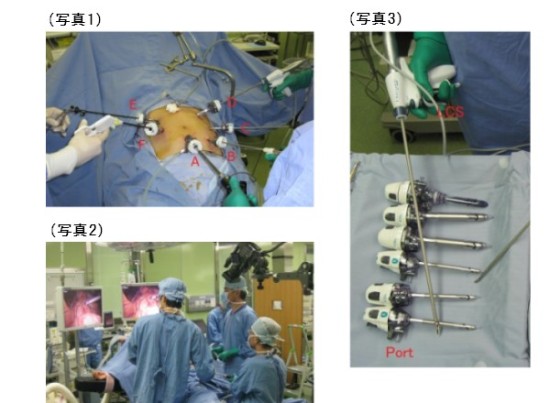
当科の腹腔鏡下胃切除術(幽門側胃切除laparoscopy-assisted distal gastrectomy: LADG、胃全摘laparoscopy-assisted total gastrectomy: LATG、噴門側胃切徐laparoscopy-assisted proximal gastrectomy: LAPG)の特徴は"6 Port(ポート)法"にあります。3人の外科医が両手をフルに使って手術をします(写真1)。ポートの位置は上腹部に扇状に広っがています。写真1でAがカメラ用、Bが吸引洗浄用(ともにスコピストが操作します)、CからFが術者あるいは助手の右手、左手用です(術者は患者の右側、左側と移動しながら手術します)。この方法は当科独自のものですが合理的で無駄がなく手術時間の短縮が図れます(平均手術時間はLADG 2時間30分、LATG 3時間、LAPG 3時間)。ハイビジョンシステムを導入したことで,高解像度による拡大視効果も得られています(写真2)。2台のハイビジョンモニターに映し出される腹腔内の様子を見ながら手術をしています。上方のビデオカメラで体外の様子も同時に録画できます。本術式を支えているのは、特にハーモニックスカルペル(LCS)というデバイスです(写真3)。電気メスのような熱凝固ではなく超音波振動を用いた切開凝固であり、かつ形状がケリー鉗子の形であるため、剥離操作/切離操作/止血操作と一台でほぼすべての手術手技を施行できます。これに止血用のクリップ、縫合用のステープラーが加わりますが、手術中の大半は術者の右手にはLCSが握られています。傷の大きさとしてはLADG、LAPGでは上腹部に5から7cm、LATGでは臍上部に4から5cmの切開のみです。今後さらなる症例の増加が見込まれる分野の一つです。
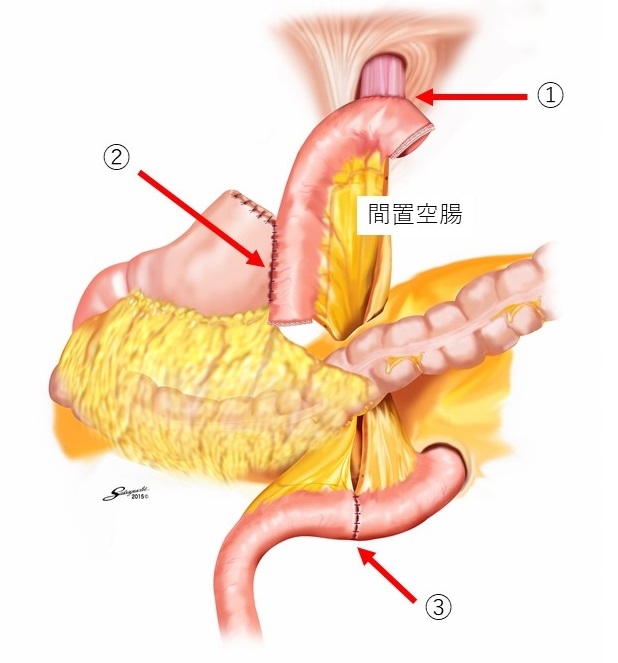
当院の胃がんに対する治療法の選択肢は多く,特に早期の胃上部癌に対しては噴門側胃切徐(LAPG)を以前から積極的に採用しています.術後の逆流性食道炎を防ぐため空腸間置法を採用しています.吻合箇所は増えますが逆流はなく術後安全な術式と言えます.開腹法との比較では手術時間は平均3時間と開腹の2時間半に比べ少し長くなりますが出血量(平均30ml)は減少しており,また廓清するリンパ節個数は同等であることから癌に対する根治性は担保されています.再建終了図を下に示します.吻合箇所は多いですが食事の通過は正常に近い形になっています.①食道空腸吻合、②空腸残胃吻合、③空腸空腸吻合.
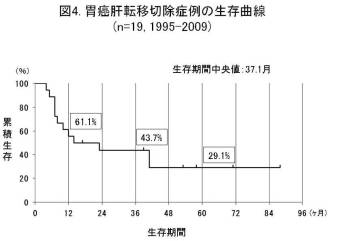
胃がんの肝転移の治療は当外科独自の治療方針をとっています。肝転移巣が肝左右どちらかに限局している場合、その肝葉切除を行い残肝に対し術後動注療法を行うというものです。2009年までに19例に行っておりますが、良好な結果を得ています(図4)。
また抗がん剤治療も積極的に行っております。手術で取りきれてはいるものの病理診断でステージIIまたはIIIの進行癌であった場合はTS-1による補助化学療法をお勧めしております。再発がんに対してはTS-1+シスプラチンを中心に効果、副作用と相談しながら、タキソールやイリノテカンなどの他薬剤に変更しております。
3. 大腸がん
大腸がんは3群リンパ節郭清を標準としています。直腸がんでは排尿障害や性機能障害を防ぐため自律神経温存を心がけ予防的郭清は控えています。逆に高度進行直腸癌では骨盤内蔵全摘、仙骨合併切除術のような拡大手術も行っております。
早期大腸癌には腹腔鏡下手術を第一選択としています。消化器内科で粘膜にとどまる限局型早期がんは内視鏡的粘膜切除(EMR/ESD)を行っていますので、その適応外が腹腔鏡下手術になります。それより進行した癌では従来からの開腹手術によって、安全かつ確実な根治手術をしております。
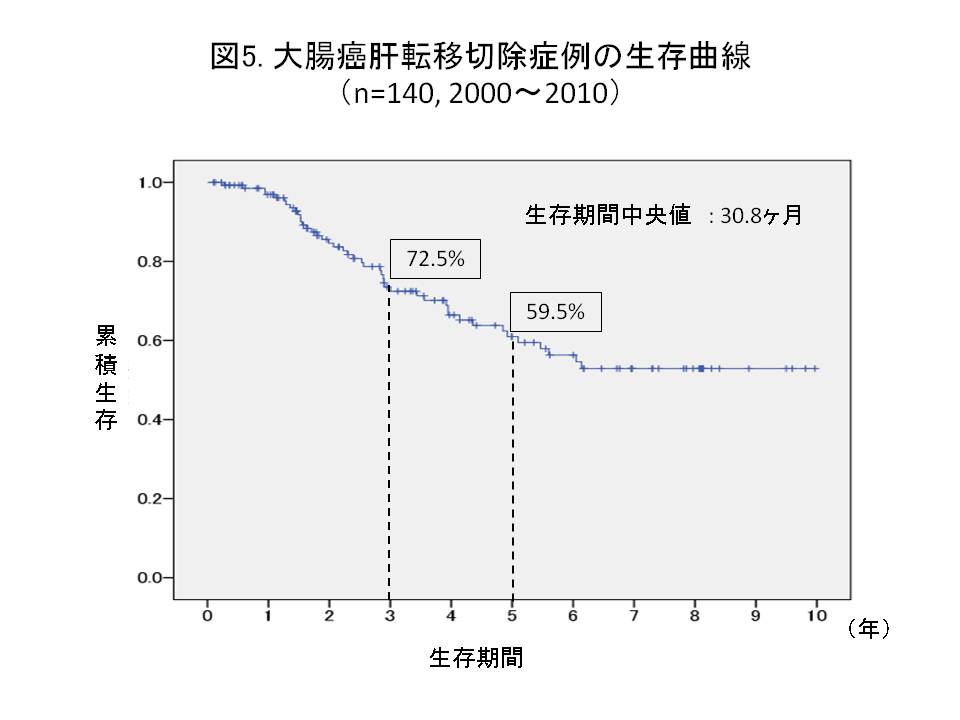
大腸癌の肝・肺転移例では積極的に肝切除・肺切除を行い予後の延長を得ております(図5)。中には繰り返し再発する方もあり切除可能であれば複数回手術をする方もいます。しかし、再発巣の手術が不可能な方はIVH ポートを用いた通院治療センターでの外来抗がん剤治療(FOLFOX、FOLFIRI)を行っています。最近分子標的治療薬という新しいタイプの抗がん剤(アバスチン、アービタックス)もあり、これまでの抗がん剤と組み合わせて使っております。
4. 肝胆膵がん
肝胆膵領域に発生するがんはその解剖学的特徴から胃や大腸に比べ手術の難易度が高まります。しかし根治を目的とする抗がん剤治療や放射線治療はいまだなく、手術で取りきれることが根治への第一歩となります。当外科は歴史的に肝胆膵症例が多く、胃がんや大腸がんと同様に全国でもトップクラスの手術件数を誇ります。術前の画像検査による病態把握と患者さんの状態を加味し、安全性と術後の合併症低減を第一に考え最適な術式を立案しています。一般的に、肝胆膵領域がん全体の症例数は胃や大腸に比べ少ないですが、その手術は技術的に難しく、現在の本邦においても手術死亡がおこりうる術式が多くあります。ですから、当外科のように症例数が多く、専門医のいる施設での手術をお勧めします。当外科では動脈や門脈、肝静脈などの血管合併切除・再建を積極的に行っております。以下に疾患別の概要を示します。
肝臓がん
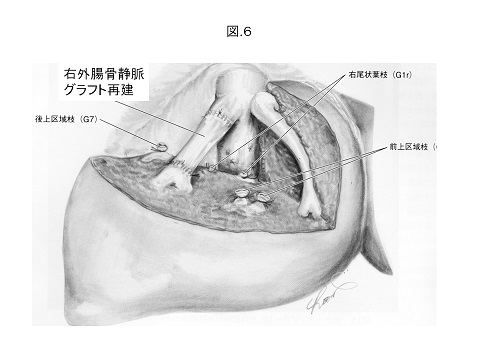
肝臓がんは大きく分けて肝細胞癌、胆管細胞癌、転移性肝癌の3つに分類されます。肝細胞癌は消化器科とのディスカッションにより手術と手術以外の治療法を検討します。手術の場合、患者さんの肝機能と病巣部位により切除範囲を決め解剖学的な系統的切除を行っております。肝機能の良好な方は半分以上肝臓を切除しても大きな問題はおこりませんが、肝細胞がんの場合、B型やC型肝炎を持っている方が多く、もともとの肝機能・予備能がよくないため切除量は限られてきます。根治性を高めつつ、かつ肝機能を温存するために手術の工夫が必要になります。そのひとつに肝静脈合併切除・再建があります。安全かつ迅速に再建するためVCSクリップという小さなクリップを利用し、再建時間の短縮に努めております(図6)。胆管細胞癌の場合、リンパ節転移を伴うこともあるので肝切除に加え、肝十二指腸間膜のリンパ節郭清も併施します。また肝門に浸 潤するタイプには胆管切除を併施します。標準的な肝臓がんでは肝機能を考慮して腹腔鏡下肝切除術を優先的に施行しています。
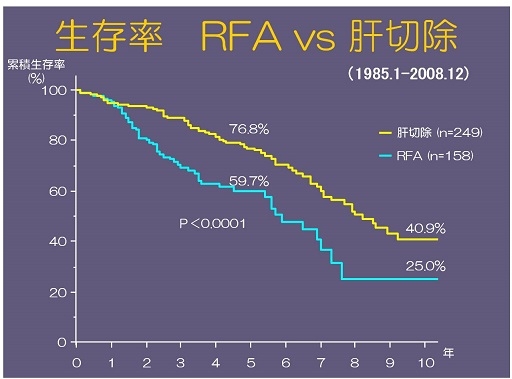
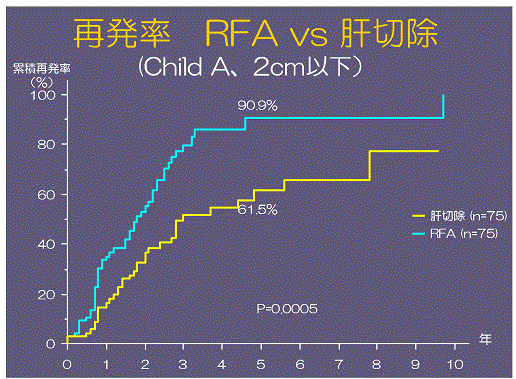
最近では手術より簡便な局所療法としてRFAが盛んに行われていますが,当院で肝臓がんに対する肝切除とRFA(ラジオ波焼灼療法)の治療成績を比較しました.当院外科および消化器内科で経験した1985年から2008年までの原発性肝細胞癌407例が対象です。全体としては肝切除の成績が良好で,5年生存率は76.8%です(生存率のグラフ参照).これはRFAでは高齢で,かつ肝機能が悪い症例が多く含まれることも原因と考えられます。腫瘍側の因子も重要なファクターです。つまり進行がんと早期がんが,どの割合で含まれるかによって治療成績は変わります。一般的に肝切除にくらべてRFAでは局所再発率が高いことが問題ですが,当科の検討でも肝機能(Child分類)が良好で,かつ早期の肝細胞癌に限って両治療法の再発率を比べたところRFAで優位に再発が多いことが判明しました(再発率のグラフ参照).ただし,先にも述べたように患者要因(年齢,合併症,肝機能)と腫瘍因子(進行度)に応じて,RFAあるいは肝切除を選択することが患者様のQOLに寄与することは確かなことです。
膵臓がん
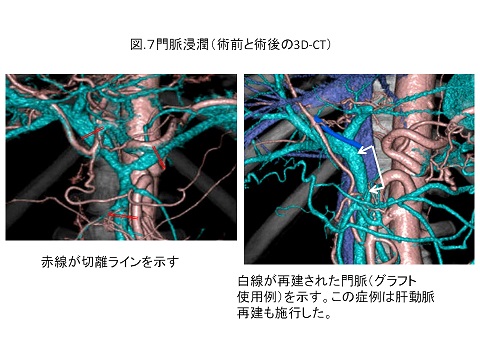
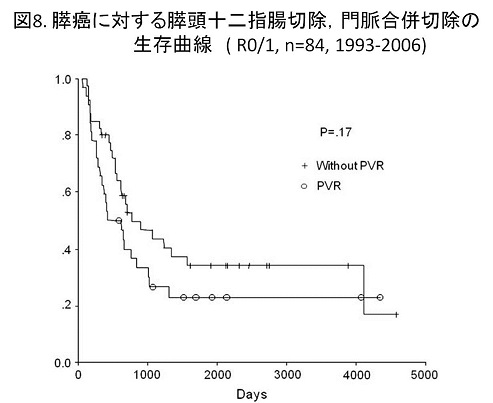
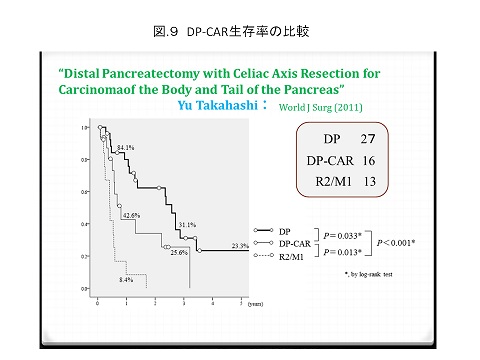
膵臓がんは治りにくい癌腫のひとつです。周囲臓器、血管へ浸潤することが多く、受診時にすでに手術不能である方も多い疾患です。手術は腫瘍の位置によって膵頭十二指腸切除と膵体尾部切除の二つに分けられます。膵頭十二指腸切除ではできるだけ幽門輪を温存する術式(PPPD)を選択しています。外科では1年間で50例以上の膵頭十二指腸切除術を経験しています.本術式は膵癌に対する基本術式であり多くの症例を経験することで手術の安全性が向上し,また術後の合併症が減少すると多くの論文で紹介されています.当院のもう一つの特徴は膵周囲の重要血管を合併切除・再建(つなぎかえ)することで切除不能と言われた患者さんの切除率を向上させております。つまり膵頭十二指腸切除では門脈や肝動脈合併切除を、膵体尾部切除では腹腔動脈合併切除(DP-CAR)を行っています(図7-9)。膵臓がんは切除できても再発する方の多い疾患と言われております。最近膵臓がんにも効果があるといわれている抗がん剤もあり、可能な限り術後の補助化学療法も行っております。また,腹腔鏡下膵切除も良性から低悪性度(IPMN)の癌に限って積極的に施行しています。特に腹腔鏡下膵頭十二指腸切除(ラパPD)は日本全国をみても症例数の多い施設となっています.
胆道がん
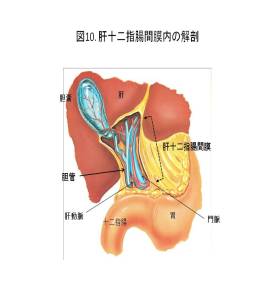
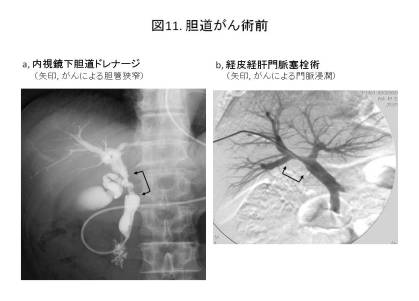
胆道がんはその発生部位によって、胆管がん、胆嚢がん、十二指腸乳頭部がんに分けられます。胆管は肝臓のなからから始まり膵臓の背側を通って十二指腸に至り、その部位によって肝門部(上部)、中部、下部胆管と分けられます。胆管は周囲には肝臓を栄養する肝動脈や門脈があり、とくに肝門部ではそれらが複雑に絡み合って、肝十二指腸間膜という脂肪の中に埋もれています(図10)。胆管は肝臓で作られた胆汁を十二指腸に運ぶ通り道です。胆管内にがんができると胆汁の流れが悪くなり黄疸が出現します。手術の前に黄疸を解消するために以前は経皮経肝胆道ドレナージ(PTBD)を行ってきましたが、現在では内視鏡下胆道ドレナージ(ENBD)を行い患者さんの負担を減らすようにしております(図11a)。黄疸がある程度下がってから手術を行うようにしています。下部胆管や十二指腸乳頭部に発生したがんは基本的に膵頭十二指腸切除を行っておりますが、肝門部胆管にできたがんには胆管と広範囲の肝切除を行う必要があります。ただし肝臓の切除できる量は決まっていますので、大きく切除しないとがんが取りきれない場合は『経皮経肝門脈塞栓術』を行っております(図11b)。
これは手術の2~3週間前に、切除予定の肝臓内の門脈をエタノールとコイルという針金をつかって血流を落とし、手術後に残る予定の肝臓の体積をあらかじめ大きくしておき、術後の肝不全を予防することを目的としています。
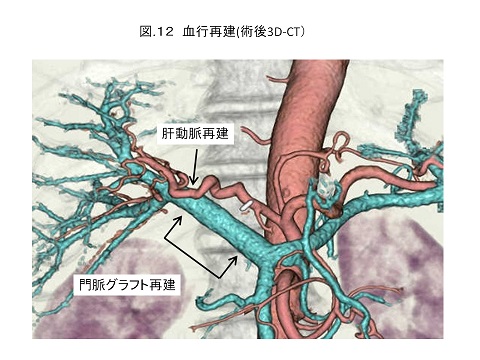
胆嚢がんはその進行度によって手術が変わってきます。早期のものでは胆嚢摘出のみで十分ですが、進行して隣接した肝臓や十二指腸、リンパ節などにも癌が達しているときは切除の領域はもっと広くなり、拡大肝切除や膵頭十二指腸切除を併施する必要があります。広い範囲にわたり進展している胆管がんや胆嚢がんでは、その解剖学的特徴からHPD(Hepatopancreatoduodenectomy, 肝切除+膵頭十二指腸切除)や肝十二指腸間膜を完全切除するHL(Hepato-ligamentectomy, 肝切除+肝十二指腸間膜切除)、HLPD(hepato-ligamento-pancreatoduodenectomy, 肝+肝十二指腸間膜+膵頭十二指腸切除)という術式を行わないとがんの完全切除ができない症例があります(図12)。これらの手術は非常に難しく腹部外科最大の手術といえ、大学病院クラスでも症例数の少ない施設では安全かつ確実な手術ができない。当外科ではこれらの手術を積極的に行ってきており、市民病院クラスとしては本邦最多の症例数(2008年までにHPD40例、HL4例、HLPD7例)を誇ります。
がん治療・がん治療薬開発
がん患者さんの治療経験が多いことから、全国規模のがん治療・がん治療薬の多施共同開発研究に参加しています。
参加している主なグループ
・日本臨床腫瘍研究グループ(JCOG: Japan Clinical Oncology Group)(胃、大腸)
・西日本がん研究機構(WJOG: West Japan Oncology Group)(消化器がん)
・がん集学財団(JFMC: Japan Foundation for Multidisciplinary Treatment of Cancer)
・日本がん臨床試験推進機構(JACCRO: Japan Clinical Cancer Research Organization)
・臨床研究支援事業(CSPOR: Comprehensive Support Project for Oncology Research)
・日本乳がん研究グループ(JBCRG: Japan Breast Cancer Research Group)
・膵がん補助化学療法研究グループ(JASPAC: Japan Adjuvant Study Group of Pancreatic Cancer)
・膵癌術前治療研究会(PREP: Study Group of Preoperative therapy for Pancreatic cancer)
患者会のお知らせ
乳癌で手術を受けられた患者さんのための「百合の会」が年に1回、6月に盛大に行なわれています。当乳腺外科の亀井先生と若手外科医が毎回出席してミニレクチャーも行っております。患者さんの出席者数は毎回50人前後で、患者さんの経験談、病気についての質問、講師を招いての勉強など、医師、看護師と一緒に情報交換を行ってより良い療養生活を目指しています。入会をご希望されるかたは、お気軽に外科外来の患者会担当者へご連絡ください。
大腸の病気あるいは膀胱の病気に対する手術によって人工肛門あるいは人工膀胱を保有する患者さん主体の『健康友の会』が復活しました。現時点では年一回(秋)開催で、患者/家族と当院のストマケア認定看護師、医師を囲んで日ごろのストマに関する問題点、心配事、病気のことなどを気兼ねなく話し合うことを目的としています。日本オストミー協会の岐阜県支部とも交友をもって本会を盛り上げていきたいと考えていますので、ご興味のある方は皮膚・排泄ケア認定看護師までご連絡ください。